
近年来,医疗领域一直受到DRG改革的深刻影响。如今,医保改革的浪潮已从住院领域席卷至门诊,带来了看病逻辑的全新变革。如果说DRG改革改变了我们住院治大病的“花钱”方式,那么门诊改革则可能颠覆我们日常“看小病”的传统逻辑,医保控费已全面展开。
今天,我们就来深入探讨一下门诊改革的具体内容以及它对我们看病的影响。

在理解门诊改革之前,我们先简要回顾一下这两年的住院DRG/DIP改革。这两者之间存在紧密联系,只有理解了前者,才能真正看透后者的底层逻辑。
过去,我们去医院看病,无论是住院还是门诊,付费逻辑都很简单,主要是按项目付费,即“医生点菜,医保买单”。医生开具的检查项目、药品等,只要是医保内的项目和药品耗材,医保都将按比例报销。这种模式虽然简单便捷,但长期运行后,逐渐催生了“过度医疗”的现象。有些医生为了获取更多医保报销,会多开检查和药品。同时,随着社会老龄化的加剧,医保支出不断攀升,前两年仅能实现收支平衡、略有结余,甚至个别省份还出现了基金赤字。
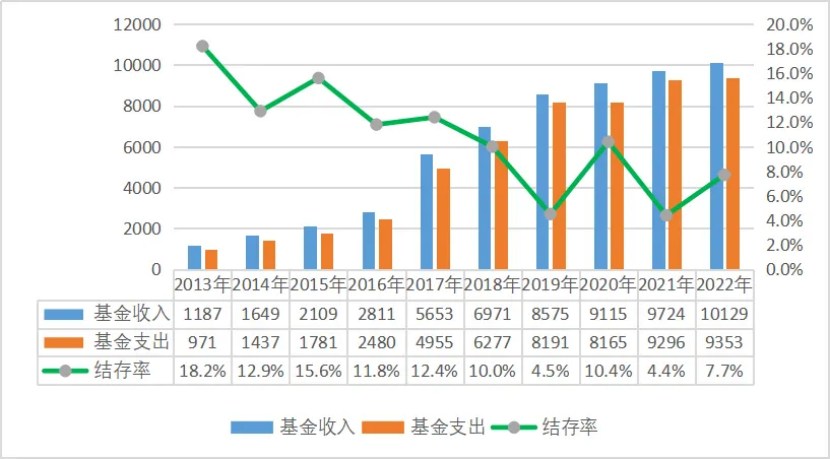
为了医保的可持续发展,国家决定实行DRG/DIP改革,即“按病种打包付费”。这种模式将一个病种所需的各种费用加在一起“打包付费”,无论患者在就医过程中做多少检查、用多少药,医保向医院支付该疾病所在分组的治疗费用不变。例如,治疗一个普通的阑尾炎手术,医保局根据大数据测算,规定打包价是8000元。医院治好这个病人,实际花了7000元,那么省下的1000元就归医院所有,成为利润;如果没控制好成本,花了9000元,那超出的1000元就得医院自己承担。这种改革使医院的经营模式从之前多做项目多赚钱的“增量创收”,变成了用更合理的成本治好病的“存量控本”,极大地遏制了住院期间的过度医疗,在过去几年取得了显著成效。
然而,另一个问题也随之而来。部分医院为了控制住院的成本,选择将一些在住院期间完成的检查、康复治疗等挪到门诊去完成,进而导致门诊的医疗费用飙升。根据数据统计,2024年全国医保门诊报销总人次达66.89亿人次,同比增长37.44%,其中门诊次均费用已接近400元,总支出规模持续扩大。

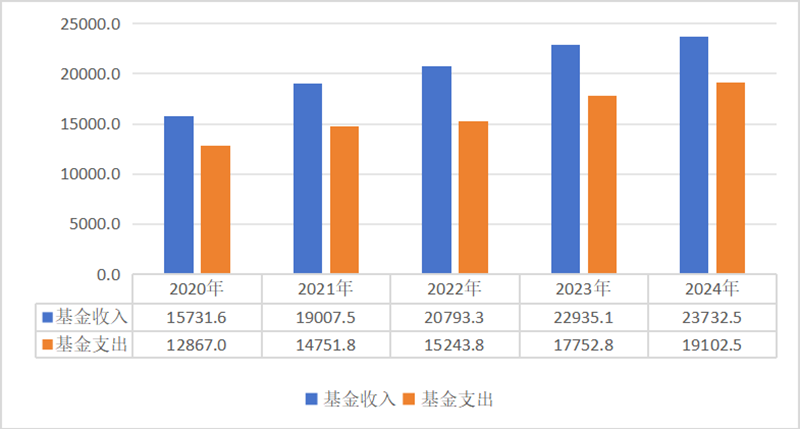
同时,最近几年我国医保基金也在快速上涨。例如,2020年,城镇职工医保基金支出只有12867亿元;但到了2024年,城镇职工医保基金支出就上升到19102.5亿元,相当于4年时间就上涨了48%,年均增速超过12%。因此,门诊改革势在必行。
这次门诊改革,广东率先打响了第一枪。8月5号,广东医保局发布《广东省医疗保障局关于建立健全门诊医保支付方式改革的通知》,明确从2026年1月1日起,全省实施普通门诊按人头付费。

按人头付费,虽然对很多朋友来说比较陌生,但并不算是新鲜事。广东省之前已经有18个市开展普通门诊按人头付费支付的方式,另外除广州外,北京、天津、浙江、江苏等地区也有试点。
整体控费逻辑和DRG改革如出一辙。简单来说,就是医保局不再按照项目算钱,而是根据当地签约参保人的数量,以及过往医院的实际就诊人次、患者年龄、疾病严重程度等数据,提前把一年的门诊费用总额支付给医院。例如,某医院签约1万个居民,当地医保判定当年每个人的门诊费标准是200元,那么医保部门当年就支付200万元。这一年里不管患者来看多少次病,开什么药,反正只有这么多钱。如果这家医院运营得好,年底这笔钱有结余,那结余部分就可以留用;反之,如果没控制好成本超支了,医院就得自己承担损失,倒逼医院控制成本。
好比食堂从“按菜收费”改成了“包年制”。以前是吃一次饭交一次钱,现在是先给你交一年伙食费,食堂负责这一年的吃喝,不管你来吃几顿饭,最终都是它兜着。
另外,除了按人头控费外,门诊改革也包括按病种分组付费,主要针对高血压、糖尿病这些慢性病。控费方式类似于上文提到的DRG模式。总之,不管是按人头收费,还是按病种付费,现在医保从以前的后付制转为预付制,从源头上控制不合理医疗费用,减轻医保的负担;对于我们而言,就医时也能少花冤枉钱。
本质上是利好的,但是改革的另一面,也会给我们就医层面带来一些新的影响。
根据广东同步的新规,会大力推行“基层首诊、分级诊疗”,支持村卫生站开展门诊服务,以及建立家庭医生签约服务。

以后我们可能无法像现在这样,有点小毛病就随意直奔三甲医院。大概率需要先在签约的社区医院就诊,如果解决不了,再通过转诊程序去大医院。虽然这能缓解大医院的压力,但对于习惯了自由选择医院和医生的我们来说,初期可能会感到不便。
首先,在治疗时,可能出现“保守治疗”的情况。在这种年包制度下,医院门诊能使用的报销额度是有限的。医生为了不超费,在治疗时就会优先选择更便宜的治疗方案,或者省略一些没必要检查,可能导致一些疾病无法早些发现。
其次是造成“门诊推诿”现象。以前DRG改革的时候,对于一些可见会超费的大病,医院就会以“治不了,没床位”等借口推脱拒收。后续门诊也有可能出现这种情况。对于病情稍微复杂,需要花费高的患者,会推向大医院。但是一般这种挑选患者的概率比较小,更多容易出现医疗服务不足的问题。
最后是个人自费的比例会提升。在DRG和门诊控费的双重压力下,医院对于药品成本的控制会很严格。所以医生会更倾向于开便宜的药品,或者是当你快超额的时候,将不会继续给你用医保内的药,而是让你去外面药店,自费购药买一些进口药、高价药。

第一种情况,如果没有配置其余保障,只有医保。那么在现有的情况下,想要用更好的药,就非常被动了。这个逻辑和之前的DRG改革带来的影响是类似的。控费就是会导致一些昂贵的药,效果好的原研药,没办法在公立医院体系开出。针对这个情况,目前最新政策是出台了商保创新药,这个也和大家介绍过。商保创药品目录也俗称“丙类药”,囊括了之前医保开不出来的原研药、进口药等昂贵药物。当前初审目录主要肿瘤、免疫、罕见病,以及慢性病等方面,并且不受DRG控费的影响,也不会因为价格贵而被集采的药品替代。这部分药品,医保不可能报销,就只能通过商业保险来支付。所以,有没有买商业保险,以后看病用药是完全不一样的。
第二种情况是,只配置百万医疗够用吗?若想通过百万医疗转移大病风险,它是够用的。比如说大病住院期间产生的费用,百万医疗险能报销。以及针对院外药,目前优秀产品也全面放开。不过,想要更进一步,提升就医体验,百万医疗是不够的。比如现在门诊控费,这就不是百万医疗能解决的。更多需要依靠附带门诊责任的中高端医疗险。中高端医疗不依赖公立医院体系,甚至可以去一些私立医院,用药不会受到医保的限制,同时能享受更好的服务。但是,中高端医疗可能价格比较贵,不适合所有人,要根据预算和需求考虑。
这里有需求的朋友可以直接和你的顾问老师沟通,让他给你介绍下。没有顾问老师,也可以扫文末二维码,预约个。

总体来说,门诊“按人头付费”的改革,后续极大概率会大范围展开。带来的影响,就是我们之前和大家说的——未来医疗体系的“分化”愈发明显。即,医保保基本,商保保质量。医保作为保基本定位,只能解决“有”的问题,便宜、方便,但服务和药品选择上会受到严格限制。医保外的商业保险,解决“好”的问题,提供更优质的医疗资源、更先进的治疗方案和更自由的用药选择。这个是大势所趋,我们也要尽早习惯,并做好应对措施。

